Juan Pablo Cruz, Neurorradiólogo Intervencionista:
“La manera más exitosa de tratar un Stroke es que las ciudades enteras se involucren”

El manejo del Accidente Cerebro Vascular (ACV) isquémico mediante trombectomía mecánica ha sido una revolución en la medicina, un procedimiento que aborda una compleja patología con muy buenos resultados clínicos. ¿Pero en qué consiste este tratamiento?
En la práctica, ¿cómo se realiza una trombectomía mecánica?
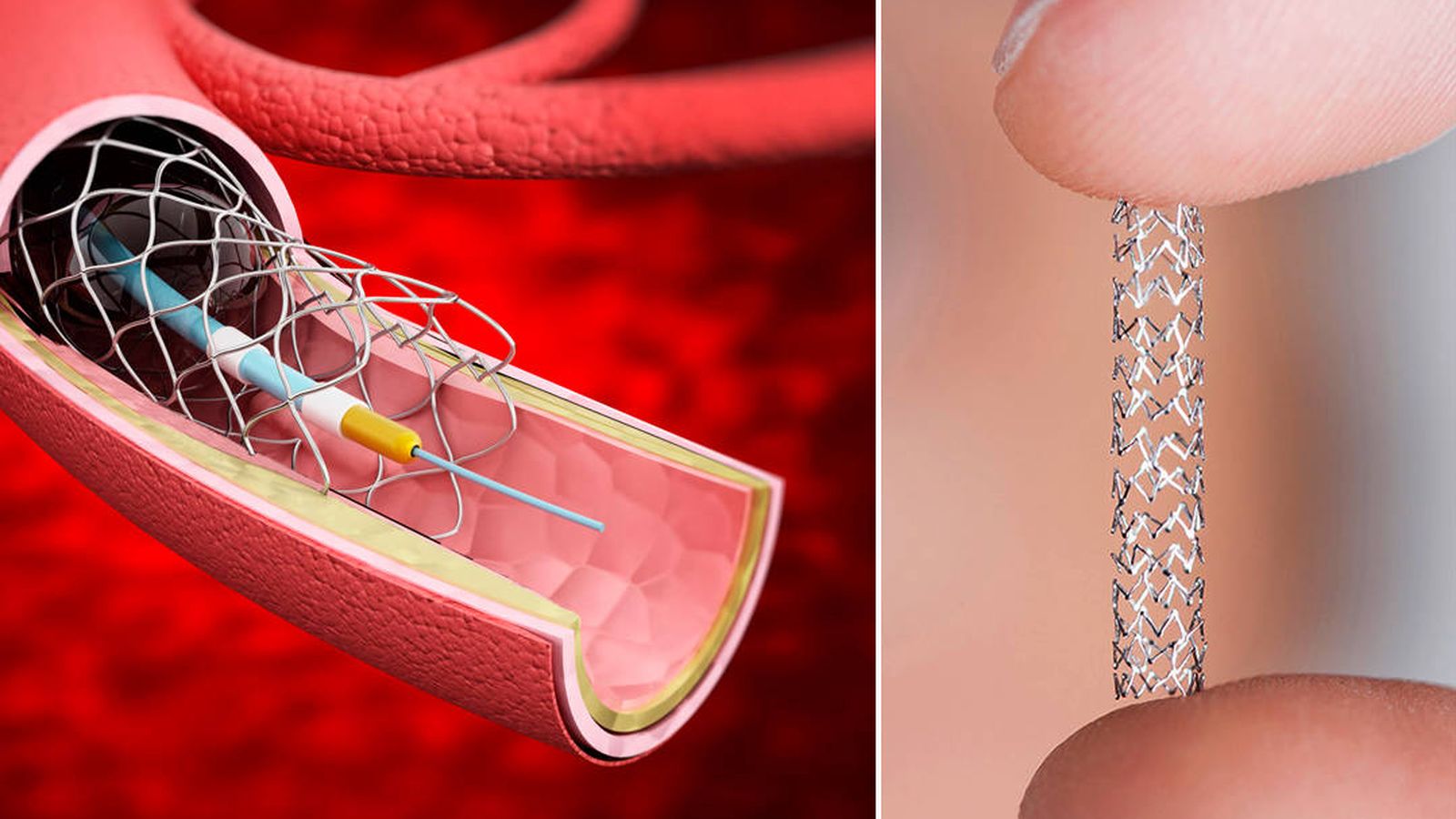
Consiste en ir a destapar alguna de las arterias principales de la circulación intracraneal, principalmente la arteria carótida interna intracraneana, la arteria cerebral media y, con menor frecuencia, la arteria vacilar, que es de circulación posterior. Entonces se accede al sistema arterial del paciente, a través de una punción en la ingle, en la arteria, y luego se navega bajo visión de rayos, con distintos dispositivos, por dentro del paciente hasta las arterias del cerebro; se atraviesa el ciclo de oclusión, que es donde está el coágulo al interior de la arteria. Luego se abre un stent, que es una malla metálica, cuya diferencia con los stent habituales es que este no se desprende y se deja ahí implantado en la arteria, solo se abre y queda adosado a su alambre guía. Es decir, es transitorio, se abre, permite lograr flujo y al hacerlo el coágulo queda atrapado entra las celdas y luego, en un par de minutos, se retira este stent abierto. Esto se realiza a través de un catéter grueso ya instalado en el cuello, por donde se va aspirando, mientras se retira el stent. De esta forma, sale una parte del coágulo enredado en las celdas del stent y otra parte puede venir en la jeringa con la cual aspiramos; con eso se abre la arteria. En forma posterior se hace una angiografía para verificar que la arteria está abierta y con eso verificamos que no se requiera algún otro procedimiento o maniobra para mantenerla abierta.
¿Cuánto tiempo toma?
El tiempo es más o menos variable, depende de lo difícil o más sencillo que sea llegar y de la naturaleza de la obstrucción, pero nuestros procedimientos más rápidos duran alrededor de 20 o 25 minutos, y en los casos en que es más difícil llegar podemos tardar 40 minutos, y si es que hay que hacer muchas otras cosas, como repermeabilizar el cuello, puede durar una hora y media, pero en general es alrededor de media hora.
¿Qué instrumentos se usan principalmente en este procedimiento?
Tenemos un protocolo que es relativamente estandarizado entre los operadores; indistintamente de quién realice el procedimiento, ocupará los mimos dispositivos de primera elección. Si es que estos no funcionan, tenemos una aproximación similar a un segundo paso.
Lo primero es un introductor femoral, un tubo corto de 8 French, que es el que asegura el acceso, que es con el que se pincha la arteria, en la ingle, y se instala. Después se sube, ya sea directo o con una maniobra de intercambio, un catéter balón guía, que es ancho y tiene un balón en la punta que se puede inflar y desinflar. Eso se navega hasta la arteria carótida interna en el cuello, se deja ahí y a través de ese catéter balón se puede introducir un micro catéter, con una micro guía que nos permite navegar hacia la circulación intracraneana, llegar a las arterias más arriba en el cerebro. Una vez que pasamos con el micro catéter el sitio de oclusión, allí subimos el stent, en general siempre uno de 40 mm de largo que abrimos y al retirar inflamos el balón en el cuello, aspiramos a través de este y retiramos el stent. Esa es nuestra estrategia principal.
¿Siempre el acceso es por la ingle?
Casi siempre. Hay veces en que, si no hay un acceso femoral, las arterias están tapadas o tienen una enfermedad arterial previa que impide el acceso, o bien el arco es muy tortuoso, podemos acceder por la arteria radial, por la muñeca, o si es que es una oclusión de un arteria de circulación posterior en que se puede acceder a la arteria vertebral por uno de los dos brazos; la arteria sale a la subclavia, que es la que finamente va dando distintas ramas y se continúa con la arteria del brazo. Entonces, a veces llegar a la arteria vertebral es más fácil mediante una punción radial. Sin embargo, lo hacemos más como excepción que como rutina, si hay una tendencia en algunos centros por hacer un ingreso radial, pero la verdad es que no es necesario, a menos que realmente lo sea.
Muchos de nuestros pacientes vienen con tratamiento por trombólisis (de anticoagulante) ya pasada o pasando. Como ponemos un introductor que es relativamente grande en una arteria que es de grueso calibre en la ingle, entonces, para cerrar el sitio de acceso, o hacer la hemostasia del sitio de punción, ocupamos un dispositivo de cierre femoral, que es un tapón, con el cual nos aseguramos de que la ingle no sangre.
Esta patología se atiende como una urgencia…
Esto más que una urgencia es una emergencia. Es el pabellón en que eventualmente uno no sacaría a un paciente de una angiografía de no ser necesario, es decir, un paciente electivo pierde su cupo, una hemorragia subaracnoidea que va a comenzar pierde su prioridad ante un ACV. Es una emergencia por lo que es muy sensible el tiempo, y el éxito clínico del procedimiento, es decir, que al paciente le vaya bien, sí depende de que todos funcionemos lo más rápido que podamos. Ahora estos pacientes que vienen derivados de distintos centros de Santiago y algunas veces de fuera de Santiago, vienen ya con el diagnostico hecho. Nosotros no recibimos pacientes con la presunción diagnóstica, sino que, ya confirmados y evaluados por neurólogo, la gran mayoría de ellos con esta trombólisis pasando.
Una vez que el paciente llega a nuestro servicio en el INCA, lo evalúa el neurólogo residente que está de turno en Stroke; ve si este ha mejorado gracias a la terapia endovenosa, o se ha deteriorado, de manera de determinar si se levanta alguna alarma si es que ha tenido una complicación en el intertanto. Si está todo en orden y no es necesario hacer nada más, el paciente es evaluado por el anestesista al mismo tiempo, y entra a pabellón donde se somete a anestesia general con los cuidados claves, que es principalmente que no le baja la presión, porque a la larga el concepto aquí es que “hay cerebro que no funciona, pero no está muerto”, es decir, hay una zona disfuncionante, pero que todavía es recuperable, y eso se llama área de penumbra isquémica, esa es la zona que queremos transformar en cerebro sano nuevamente.
Durante la anestesia si baja la presión esa zona de penumbra se puede alargar, ósea, el área de isquemia o cerebro muerto se puede agrandar, y ese es el cuidado a tener durante la inducción de la anestesia. Luego se prepara al paciente, y realiza la preparación del campo estéril, sin saltarse pasos, pero en forma rápida y eficiente. El equipo está bien entrenado para eso, cada uno sabe bien sus funciones y entonces vamos todos operando en paralelo, de modo de ir reduciendo los tiempos, y una vez que el paciente está preparado ya podemos partir con el procedimiento.
¿Posteriormente qué cuidados hay que tener?
Tenemos dos opciones: que el paciente se quede con nosotros, en nuestra unidad de Tratamiento Intermedio, y la otra opción, que tuvimos que abrir en pandemia, sobre todo por la escasez de camas locales y para poder seguir dando esta terapia a los pacientes, es poder “repatriarlos” a su centro derivador. En el cuidado posterior vienen las medidas de neuro protección estándar, que son mantener ciertos parámetros dentro de rangos normales, por ejemplo, normo tensión, a la larga tensión arterial normal: no dejar que suba mucho porque eso puede gatillar sangrado, tampoco dejar que baje mucho porque eso puede afectar a algunas zonas que todavía no han recuperado el tono vascular, y afectar a las membranas; además de mantener el sodio, azúcar y temperatura en niveles normales.
El paciente queda en reposo absoluto, no puede pararse en 48 horas, y puede semi sentarse cuando ya está recanalizado. Posteriormente, viene la fase de completar el estudio, para averiguar de dónde vino este coagulo: si vino del corazón, de una placa de grasa en la carótida o si fue un problema local de la arteria que se tapó. Según eso se deben tomar las medidas que son de prevención secundaria: qué terapia necesitará para disminuir el riesgo de que vuelva a suceder
Este manejo del ACV no se hace en muchos lugares… requiere toda una expertise…
Sin duda, sobre todo en el servicio público son pocos los centros capaces de hacerlo, y más aún las 24 horas y los 7 días de la semana. La manera más exitosa de tratar un Stroke es que las ciudades enteras se involucren: los sistemas de emergencia, el ciudadano que detecta, ya sea familiar, amigo, etc., que active las alarmas necesarias para que algún sistema de rescate de ambulancia lleve al paciente a la urgencia adecuada, a un centro donde pueda ser evaluado. Aquí se debe saltar la atención primaria, pues el paciente debe ir a una urgencia donde puede ser evaluado por alguien capacitado, idealmente un neurólogo vascular, que haga todos los primeros pasos en el cuidado y manejo, y derive en forma pronta al centro que pueda resolver la oclusión arterial. En Santiago estos son solo cuatro: INCA, Hospital Sótero del Río, Posta Central y Hospital Barros Luco.
Se necesita personal médico y no médico. Nosotros tenemos un muy buen equipo de TENS, enfermería, auxiliar de anestesia, anestesista y neurorradiólogo intervencional. Eso es solo para hacer el proceso, pero para cuidado al paciente posterior al procedimiento también se necesita una UTI preparada, un neurólogo a cargo, lo que es tan importante como el acto mismo. Uno puede hacer todo bien técnicamente hablando, pero el cuidado después es esencial para el resultado clínico.
¿Cómo se mide ese resultado clínico?
Este procedimiento es uno de los más eficientes que hay en medicina en lograr resultados clínicos, en todas las áreas. En general somos capaces de destapar las arterias en más de un 95% de los casos, un 50% de nuestros pacientes mejora a un nivel de independencia a los tres meses; si no hiciéramos nada sabemos que solo un 20% con suerte tendría esos resultados. Eso se expresa en una determinada variable, número necesario a tratar, que para trombectomía mecánica es de los números más bajos que hay, se mueve dependiendo de cómo uno lo mida y de qué tan selectivo sea, de 2,5 a 6, pero es sumamente efectivo en lograr abrir el vaso y es muy bueno en lograr una mejoría clínica. Nosotros somos muy exigentes para clasificar con un buen resultado: nuestra exigencia es que el paciente sea independiente en sus actividades de la vida diaria a los tres meses, ahí consideramos que fuimos exitosos. Pero hay muchos pacientes que tienen una mejoría, que ganan algo de lo que habían perdido, y eso igualmente les hace la vida y la rehabilitación más fácil. Si bien no son independientes, su dependencia se hace más llevadera, y en eso somos buenos.
“Este procedimiento es uno de los más eficientes que hay en medicina en lograr resultados clínicos, en todas las áreas. En general somos capaces de destapar las arterias en más de un 95% de los casos, un 50% de nuestros pacientes mejora a un nivel de independencia a los tres meses”
¿Cómo repercute la rehabilitación en el resultado final?
Una equivocación o defecto intrínseco en la noción de salud actual es centrarse mucho en la técnica y pensar que por eso fuimos exitosos, porque después de eso queda el paciente que necesita de mucho cuidado, y rehabilitación, toda esa parte detrás es un pilar y ahí estamos al debe. Nuestros pacientes reciben este tratamiento, pero después no siempre van a un centro donde tengan la rehabilitación integral adecuada, y eso lo debemos integrar en nuestros esquemas. No sacamos nada con correr el día del evento, si luego no nos preocuparemos de las semanas o meses después, donde con terapia se pueden ganar beneficios hasta un año tras el ACV. Quizás son avances que como evaluador externo uno podría decir que no son significativos, pero para el paciente en sí y su entorno son grandes pequeños éxitos que les cambian el día a día. Eso es algo que nos falta como sistema de salud, el cuidado a mediano y largo plazo del paciente
¿Cómo se proyecta el Programa Stroke a futuro?
Nos queda mucho por crecer no solo en términos de números; por la cantidad de población que cubrimos deberíamos estar haciendo más Stroke.
Uno de los principales roles en general de los programas cerebro vascular, es educación. Es como lo que se hizo y logró con el ataque cardiaco: cualquier persona con dolor en el pecho se va a la urgencia, por la sospecha; eso está muy arraigado en la población. Nosotros tenemos que apuntar a lo mismo con el cerebro, vamos un poco atrasados, porque, además, en términos relativos, en medicina esta terapia se hace y pasó a ser un estándar de tratamiento hace bastante tiempo.
Si bien el Stroke siempre ha sido una enfermedad dependiente del tiempo de reacción para el éxito, la capacidad actual con este procedimiento, sumada al tratamiento endovenoso que ya venía de antes y con varios años, nos da la posibilidad de mejorar a pacientes que tenían pocas chances y eso mientras más rápido lo hagamos mejor. Entonces, si podemos trabajar con la educación a la población, a todo nivel, tanto desde los ciudadanos; a los médicos generales; a los médicos de urgencia; al personal no médico de rescate, SAMU, SAPU, bomberos, toda esa primea línea de enfrentamiento al paciente en una emergencia, podemos ir recortando los tiempos.
Desde el punto de vista logístico, debemos mejorar los sistemas de transporte, idealmente tener ambulancias dedicadas a Stroke, así como existen las ambulancias coronarias, de manera que tengan una prioridad por sobre otros transportes para mover al paciente rápido.
Tenemos una cobertura territorial que es la que debemos tener. A nivel nacional, sí necesitamos centros capaces de resolver esta enfermedad y para eso requerimos mucho más que formar solo médicos, necesitamos infraestructura física, camas dedicadas, hospitales y todo el personal de rehabilitación.
Desde el punto de vista local, poder aumentar nuestros números, la pandemia fue un evento que redujo la consulta por Stroke a nivel mundial, y solo si educamos tendremos mayores números. Una vez que logremos eso podremos justificar más cosas, por ejemplo, tener una cama especialmente reservada, o eventualmente aumentar el número de personas involucradas en el tratamiento, porque sin duda es una carga laboral importante para quienes trabajan en esto: hay que levantarse a la hora que se necesite y estar en un radio de no más de 30 minutos del hospital. Entonces necesitamos un equipo comprometido, y lo tenemos, pero necesitamos que no se agote.
Requerimos formar gente en todos los estamentos, que esté preparada y dispuesta a trabajar en Stroke, porque es la principal área de desarrollo en la especialidad, es la que se proyecta en que los números aumenten.
¿Es un reto integral para toda la población?
La participación de la comunidad y socializar esto es muy importante. Hemos tenido todo tipo de casos, por ejemplo, en que los familiares se dan cuenta y llevan al paciente a la urgencia y todo fluye, a casos en que este empieza con síntomas y lo mandan a dormir siesta.
En este sentido, uno de los puntos a evaluar es mejorar nuestra cobertura en aquellos casos conocidos de ventana extendida, que requieren un poco más de evaluación imagenológica y alguna herramienta de tecnología que nos permita incluir en este procedimiento a pacientes, que solo por estar fuera de tiempo en otra época no se habrían incorporado, pero ahora tenemos evidencia y sabemos qué información necesitamos tener de ese paciente y cerebro en particular, para ver si pasadas las 6 horas de síntoma (ventada extendida) igual se beneficiará, y así es, hay casos en pueden beneficiarse un montón. Ya lo hacemos, pero esta área esta menos automatizada que otros casos, básicamente por disponibilidad de recursos de imagen, ya sea en el centro de origen o en el INCA cuando llegan.

